腎癌の記憶
〜〜 腎細胞癌 闘病記 〜〜
発 覚
2011年5月7日(土)
人間ドック
2010年12月17日(金)夜遅く帰宅して、テーブルの上に先日受診した人間ドックの結果が届いているのを見つけた。
開封して中身を確認したところ、腫瘍マーカーのうちCA19-9が高値、超音波検査(エコー)で右腎に46.3mmの腫瘤ありと書かれている。
癌だ!これを読んだ瞬間思った。
腫瘍マーカーというのは、癌の進行とともに増加する生体因子の中で血液中に遊離してくるものを検出する臨床検査で、血液検査によって調べます。
癌の種類によって因子が異なりますので、複数の腫瘍マーカーがあります。
但し、腫瘍マーカーの数値が高いからといって腫瘍が確実に存在することを示すものではありませんし、
逆に腫瘍マーカーの値が低いからといって腫瘍が無いことの保証にはなりません。
腫瘍マーカーについては「国立がん研究センター がん情報サービス」に詳しい記載がありますので、参考にしてください。
実は腎臓の腫瘍に対して有効な腫瘍マーカーはまだ見つかっていません。
したがって、このときのCA19-9の高値とエコーの所見とは全く無関係でした。
二次検査
人間ドックを受けたのは高崎健康管理センターで、ここは群馬県高崎市の医療法人 社団美心会の施設になります。
二次検査を受けたのも隣接する同系列のヘルスパーククリニックという病院です。
CA19-9は膵がん、胆道がんで高値になるマーカーですので、これらの検査も一緒に行いました。
行った検査はエコーとCTです。
幸い腎臓以外の臓器に関しては異常はありませんでしたので、腎臓の検査結果についてのみ記述します。
2010年12月20日(月)、まずエコーの再検査を受けました。
エコーは身体に全く何の負担も無く、その場で手軽に行える検査ですが、検査を行う検査技師の技量と医師の読影術に大きく依存します。
はっきり言って素人には画像を見ながら説明をしてもらわないと全く分かりません。
その意味では今回腫瘤を発見いただいた検査技師の方には感謝したいと思います。
昨年も同じところで人間ドックを受けていましたので、昨年の画像も見てもらいましたが、「何かあると思って見れば何かあるようにも見える」ということでした。
後ほど大学病院でこの話をしたところ、現在の検査技術の限界だということでした。
さらにエコーをドップラーモードにすることで、ドップラー効果により流れの有無を診ることができます。
ドップラーエコーとかカラードップラーとか言われる方法です。
これにより私の腫瘤の中にははっきりとした流れ--おそらくは血流があることが分かりました。
ここまでの検査で、腫瘤は悪性の癌である可能性がぐんと高くなりました。
というのは癌は大量の血液を必要とするため、癌のまわりは血流が豊富だからです。
CT検査はその2日後の2010年12月22日(水)に受けました。
CTというのは computed tomography の略で日本語で言うと「コンピュータによる断層撮影」になりますが、撮影方法は大昔からあるX線(レントゲン)です。
ヘリカルCTだとかマルチスライスCTだとかいろんな言葉がありますが、ヘリカル(helical:螺旋状)というのはX線源がくるくる螺旋状に患者のまわりを回って移動するから、
マルチスライス(multi-slice:複数の薄切り)というのはX線検出器を複数配列して細かい幅で一気に撮影を行うことから、このように呼びます。
現在の日本の大きな病院にあるCTは、マルチスライスのヘリカルCTだと思ってもらっていいかと思います。
ちなみに日本はCTの導入台数が人口100万人当たり92.6台(2005年)と、欧米諸国を大きく引き離して世界一だそうです。
何もせず撮影する単純CTと静脈からヨード製剤を注射して撮影する造影CTと両方受けます。
ヨード製剤はたまに副作用が起こりますので、事前に同意書を書かされます。
その日のうちに検査結果が出てきて診察を受けました。
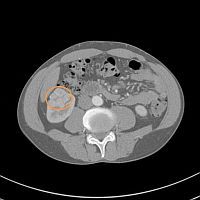
検査結果の画像を左欄に示します(マウスを重ねると拡大します)。
画像を見た結果は十中八九 癌であるということでしたが、なぜ十中八九なのかは説明はありませんでした。
多分経験上なのだろうとこのときは思っていました。
慶應義塾大学病院へ
ヘルスパーククリニックの紹介状とCT画像を持ち、2010年12月27日(金)慶應義塾大学病院(東京都新宿区信濃町)へ行きました。
なぜ慶應義塾大学病院を選んだのかはこの後の「病院の選択」で述べたいと思います。
ここで病名が初めて告げられました。
「右腎細胞癌」がその名です。
翌日は50歳の誕生日。
40代最後の日に癌を告知されたのは運命の悪戯でしょうか。
下にヘルスパーククリニックの紹介状の一部を示します。
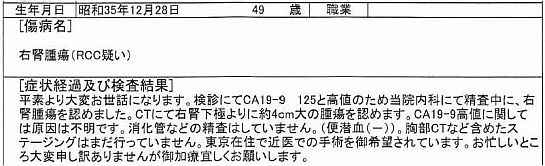
傷病名に「RCC」とあるのは renal cell carcinoma (renal:腎臓[kidney]の形容詞)の略です。
上皮がんは cancer ではなく carcinoma を使うそうです。
癌はほとんどが上皮がんで、白血病・肉腫・骨腫・脳腫瘍以外は上皮がんだと思ってもらって間違いないかと思います。
CA19-9高値の理由は慶應義塾大学病院でも分かりませんでした。
但し、これはその後の血液検査で正常値に戻っていました。
なぜ一時的に高くなったのかは今もって不明ですが、もともとCA19-9は変動が大きくこのようなことが良くあるそうです。
| 採血日 | 2009/11/13 | 2010/12/3 | 2011/1/17 | 2011/2/21 |
|---|---|---|---|---|
| CA19-9 | 35 U/ml | 125 U/ml | 10.5 U/ml | 8.6 U/ml |
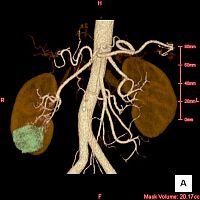
さて慶應義塾大学病院でも2011年1月7日(金)に改めてCT検査を行い、2011年1月14日(金)に診察を受けました。 CT検査はやはり単純CTとヨード製剤を使用した造影CTです。 CTで計測された腫瘍の大きさは35mmでした。 さらに検査結果は以下のような観点で診断されます。
- 腫瘍は充実性か。 充実とは中身に肉がぎっしり詰まっていることで、充実性だとかなりの確率で癌です。 中身が液体だと嚢包性の腫瘍(良性)になります。
- 血流に富んでいるか。 単純CTと造影CTを比べるのは血流を見るためです。 先に述べたように癌は血流が豊富ですので、腎臓本体よりも白く写ります。
- 腫瘍の範囲はどのくらいか。 ヨード造影剤を注射してからの時間経過に伴う画像の変化を見ることで、癌の範囲や正常組織の範囲が分かります。 皮質と呼ばれる腎臓の外縁側が白く染まる早期相、腎実質全体が染まる実質相、腎杯へ造影剤が排泄される排泄相で判断します。
さらに、腎臓以外についても診断します。
- 静脈内に進展していないか。 癌細胞は血流に乗って移動するため静脈の方に広がります。 動脈の方には進展することはないようです。
- リンパ節に転移していないか。 これは腎がんの病期分類を決める上で重要な項目です。
- 腎動脈・腎静脈の形態はどうか。腎臓には動脈と静脈が1本ずつ付いていますが、まれに複数本ある人がいるそうです。 また、動脈や静脈の位置関係によって手術の難易度が左右されるそうです。 以上の3項目は手術の計画に影響します。
- 他の臓器に転移していないか。 ほかの臓器への転移を遠隔転移と言います。 腎がんは肺や肝臓、骨に遠隔転移しやすいと言われています。 肺や肝臓は一緒に撮影してますので確認できますが、骨は骨(「こつ」と読む)シンチグラフィーという別の検査が必要になります。
実際にはもっと詳細に専門家が画像を読んでいきますが、概略このように癌であるかどうか、癌ならどの程度進行したものかを診断します。
そして、病期(「病気」ではありません)をTNM分類にしたがって定めます。
TNM分類については
ネット検索すればすぐに出てきます。
病期をⅠ期〜Ⅳ期のステージで表すこともありますが、TNM分類とステージの関係は少し分かりづらいと思いますので以下に整理しました。
| ステージ | T | N | M |
|---|---|---|---|
| Ⅰ期 | 1a〜1b | 0 | 0 |
| Ⅱ期 | 2 | 0 | 0 |
| Ⅲ期 | 1a〜2 | 1 | 0 |
| 3a〜3c | 0〜1 | 0 | |
| Ⅳ期 | 4 | 関係なし | 関係なし |
| 関係なし | 2 | 関係なし | |
| 関係なし | 関係なし | 1 |
このようにして診断が下された私の検査結果は、ほぼ間違いなく癌であり病期分類は T1a N0 M0 のステージⅠ期ということでした。
現在はCTの技術が相当進んでいますので、CT検査だけでほとんど必要な診断が完了します。
検査費用もけっして安くはありませんので、CT以外の画像検査--例えばMRIもやると言った場合には必要性を確認した方が良いと思います。
また、血管造影は身体に対する負担が大きいため、現在では特別な事情が無い限り行いません。
骨シンチグラフィーも転移の兆候(血液検査結果の異常や骨に痛みがある等の症状)が無ければ、最新のガイドラインでは省かれています。
骨シンチグラフィーをやりましょうと言われたときは、これも必要性を確認した方が良いと思います。
検査も納得して受けることが大切です。
2011年5月7日(土)

 癌は不治の病
癌は不治の病